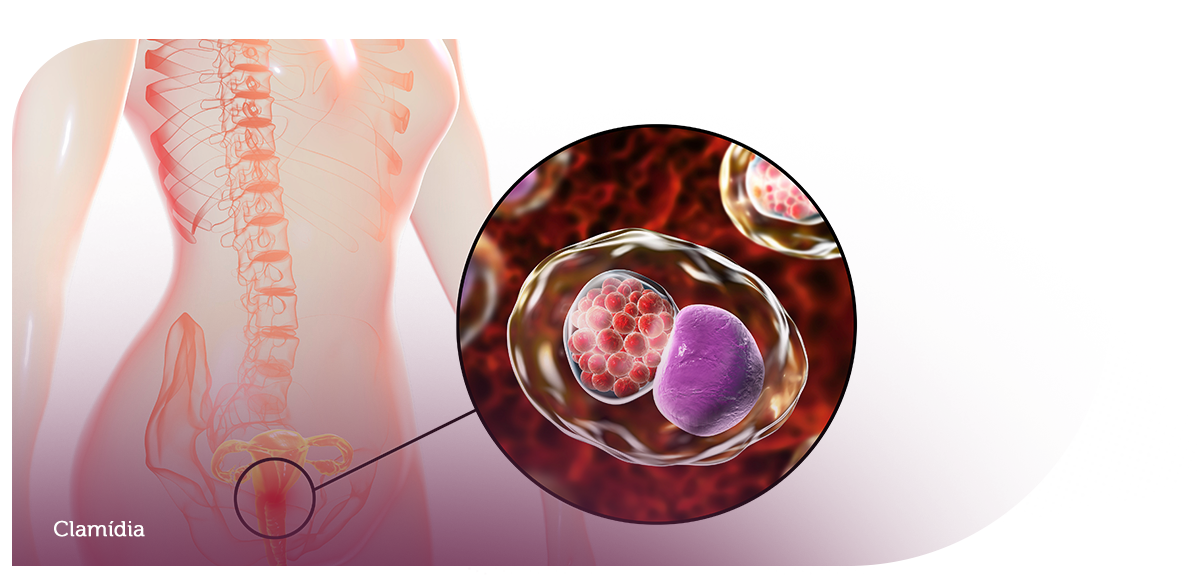
Clamídia é uma das ISTs (infecção sexualmente transmissível) que mais afeta a vida reprodutiva de homens e mulheres, figurando entre as quatro mais recorrentes, segundo dados da Organização Mundial da Saúde (OMS).
Causada pela bactéria Chlamydia trachomatis, as lesões provocadas pela clamídia localizam-se principalmente nos órgãos genitais, embora seja possível que se manifeste também na garganta e nos olhos – especialmente nos casos de transmissão vertical, entre a mãe e o bebê, durante o parto.
Quando a doença não é tratada e há demora em buscar atendimento, condições como infertilidade – masculina e feminina –, endometrite e DIP (doença inflamatória pélvica) podem se instalar.
O fato de a doença ser muitas vezes assintomática é um dos principais motivos pelos quais essas condições decorrentes da clamídia se desenvolvem, já que a ausência de sintomas pode atrasar o diagnóstico e a busca por tratamento – que embora seja simples, deve ser feito o mais rápido possível.
Este texto mostra com mais detalhes o que é a clamídia e como é feito o tratamento para esta doença, inclusive para homens e mulheres que encontram dificuldades em engravidar por consequência da infecção por clamídia.
O que é clamídia?
Como mencionamos, clamídia é a doença causada pela ação da bactéria Chlamydia trachomatis, cujas principais formas de transmissão são o sexo sem preservativos de barreira e da mãe para o bebê, no momento do parto.
É comum que o início da infecção seja assintomático, o que favorece sua transmissão, já que a pessoa não sabe que está contaminada – inclusive, pelo mesmo motivo, a clamídia muitas vezes somente é diagnosticada quando o casal busca atendimento para infertilidade, sem apresentar os sintomas mais clássicos da doença.
A clamídia manifesta sintomas semelhantes em homens e mulheres, embora alguns sinais sejam específicos. De forma geral, os sintomas mais comuns nas mulheres incluem corrimento de cor e odor alterados, dor e sangramento durante as relações sexuais, disúria (dor ao urinar) e dor pélvica, intensa ou leve. Os homens também apresentam dor e ardência ao urinar e uma espécie de corrimento peniano, semelhante ao feminino, além de dor nos testículos.
Quais as consequências da clamídia para a fertilidade?

A infertilidade é uma das principais consequências da clamídia, principalmente porque pode ser persistente, mesmo após o fim dos tratamentos e a erradicação da bactéria. Contudo, as complicações que tangem a função reprodutiva são decorrentes de motivos diferentes em homens e mulheres.
Enquanto nos homens, a infertilidade por clamídia é sempre resultado de obstruções nos epidídimos, por cicatrizes em forma de aderência, que impedem a passagem dos espermatozoides, provocando um quadro de azoospermia obstrutiva, nas mulheres essa condição é causada por diversos fatores.
De forma similar ao que acontece com os homens, a mulher pode desenvolver obstruções nas tubas uterinas que impedem a passagem do oócito, após a ovulação, também resultantes de cicatrizes nas áreas parasitadas pela bactéria, mesmo após o tratamento.
A obstrução tubária, no entanto, também aumenta as chances de gestação ectópica, quando o embrião se fixa nas tubas uterinas e não no endométrio, situação que sempre resulta em perda gestacional e pode, nos casos mais graves, também levar a mulher à morte.
Além disso, a clamídia pode instalar-se também no endométrio, provocando endometrite, que afeta a receptividade endometrial e podem levar à aborto de repetição – e, se contraída durante a gestação, a clamídia também pode provocar infecção pós-parto e até mesmo sepse.
Como é feito o diagnóstico?
O primeiro passo para o diagnóstico é o acolhimento do relato dos sintomas, e o exame clínico, que verifica a presença de secreções e hipersensibilidade à palpação.
Quando esses sintomas são observados, a coleta de material para análise laboratorial pode ser feita na primeira consulta, com objetivo de identificar a bactéria responsável pelos sintomas; nos casos assintomáticos, essa coleta é feita de forma preventiva, mesmo na ausência de sintomas.
O espermograma, exame que avalia os parâmetros seminais e a fertilidade masculina, pode auxiliar no diagnóstico da clamídia, especialmente nos casos assintomáticos.
Outros exames, como hemograma e urocultura podem ser também solicitados, principalmente para a exclusão de outras possíveis infecções. Após o resultado dos exames laboratoriais e a identificação correta da clamídia, o tratamento deve ser iniciado imediatamente.
Como é feito o tratamento para clamídia?
Assim como acontece com todas as infecções bacterianas, a clamídia é tratada com o uso de antibióticos específicos, e o tratamento simultâneo das parcerias sexuais é uma conduta preventiva, inclusive contra a recontaminação.
De forma geral, os principais antibióticos utilizados no tratamento da Infecção por clamídia – utilizados também para outras infecções, como ureaplasma e micoplasma – são:
- Azitromicina;
- Doxiciclina;
- Eritromicina;
- Levofloxacino ou ofloxacino.
Dos medicamentos mencionados, além de ser o tratamento mais indicado para gestantes, apenas a azitromicina é administrada em dose única – os demais, em forma de tratamento continuado por sete dias.
Todas as abordagens são por via oral, com exceção dos casos agudos, em que se observa a presença de febre, quando pode haver necessidade de internação e administração de antibiótico intravenoso.
Ainda que os tratamentos apresentam alta eficácia, é possível que os sintomas reapareçam, o que indica uma possível resistência da bactéria ao tratamento escolhido, ou a presença de outras infecções e recontaminação.
Nesses casos, os exames devem ser repetidos, confirmando a natureza da infecção, e o tratamento deve ser repensado. É importante que as pessoas diagnosticadas com clamídia e seus parceiros sexuais evitem manter relações sexuais durante o tratamento na semana seguinte a ele.
Quando a infertilidade persiste para homens e mulheres, mesmo após os tratamentos, a reprodução assistida pode ser indicada. Entre as técnicas disponíveis, a FIV (fertilização in vitro) é a mais indicada, na maior parte dos casos.
Quer saber mais sobre a infecção por clamídia? Toque o link e acesse nosso conteúdo completo.
 Elo Medicina| WhatsApp
Elo Medicina| WhatsApp