Diversas doenças podem atingir os órgãos do sistema reprodutor e prejudicar a saúde reprodutiva feminina. Entre elas, temos a endometrite, que provoca um processo inflamatório na cavidade uterina, mais especificamente no endométrio, camada interna do útero.
A presença desse distúrbio pode levar à infertilidade, pois altera as condições do útero de receber o embrião para dar início à gravidez.
Se você quer saber o que é endometrite e como ela se relaciona com a infertilidade, então esse texto é para você! Vamos mostrar também os seus sintomas, causas, fatores de risco e como a reprodução assistida pode ajudar mulheres com dificuldade para engravidar devido a essa doença.
Boa leitura!
O que é endometrite?
A endometrite é caracterizada pela inflamação do endométrio. Porém, antes de abordarmos a doença em si, é importante conhecermos mais sobre essa parte do útero. O endométrio é a camada interna uterina e a sua importância para a fertilidade é enorme, pois é o local em que o embrião se fixa e a placenta se forma para dar início à gravidez.
A endometrite acontece quando agentes infecciosos migram da vagina através do colo do útero para o útero e provocam um quadro inflamatório no endométrio. Ela é classificada como aguda ou crônica. De forma geral, a falta de tratamento da endometrite aguda pode evoluir para um quadro crônico e mais grave para a saúde da mulher.
Causas
A endometrite é provocada por bactérias, sendo as infecções sexualmente transmissíveis (ISTs) a causa mais comum. A clamídia e a gonorreia, em especial, são ISTs provocadas por bactérias que podem causar a doença inflamatória pélvica (DIP), levando a infecção até o endométrio.
Além das ISTs, ela também está relacionada a procedimentos ginecológicos invasivos. Entre eles: a colocação do dispositivo intrauterino (DIU), o parto (vaginal ou por cesariana) e a curetagem devido a um abortamento.
Fatores de risco
A partir da análise das principais causas da endometrite, podemos observar alguns fatores que aumentam o risco de endometrite, entre eles:
- relações sexuais sem o uso de preservativos;
- colocação de DIU;
- procedimentos ginecológicos, abortamentos e partos.
Qual é a relação entre a endometrite e a infertilidade?
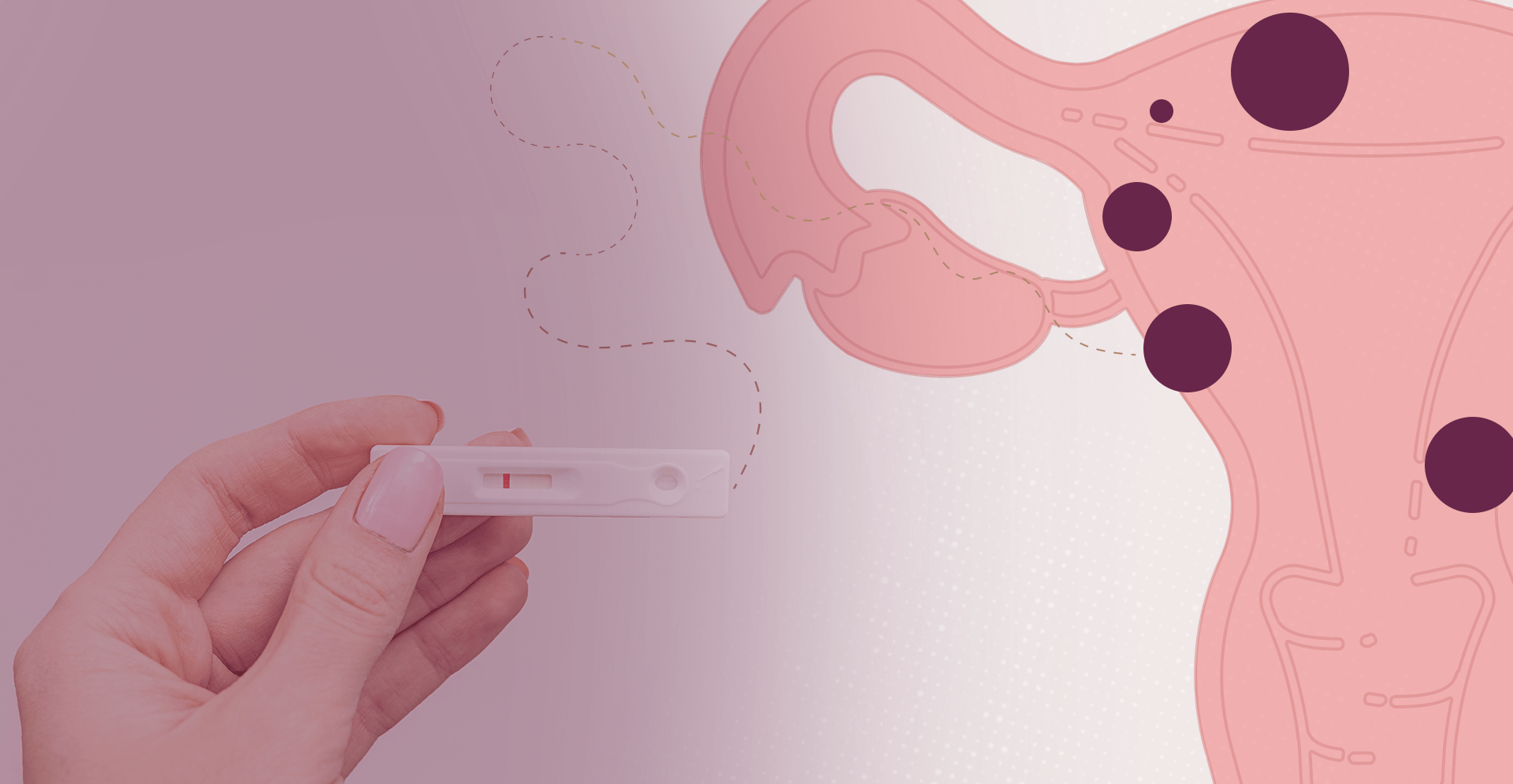
A principal consequência da endometrite para a fertilidade é o risco de falhas de implantação do embrião. Isso acontece porque, ao longo do ciclo menstrual, o corpo da mulher se prepara para a gravidez e o endométrio se torna mais espesso para se tornar mais receptivo ao embrião.
No entanto, o processo inflamatório provocado pela endometrite altera as características naturais do endométrio, tornando mais difícil para o embrião se fixar. Ou seja, aumenta o risco de infertilidade feminina. Além disso, ela também está relacionada ao abortamento de repetição, condição marcada por perdas gestacionais consecutivas.
Quais são os sintomas e o tratamento da doença?
A endometrite é uma doença silenciosa, pois não apresenta sintomas na maioria dos casos, o que dificulta o seu diagnóstico. Os sinais estão mais relacionados aos casos agudos do que crônicos. Entre os sintomas mais comuns estão:
- sangramento uterino anormal;
- corrimento vaginal com odor, cor ou consistência anormais;
- dor pélvica;
- distensão abdominal;
- dor durante a relação sexual;
- menstruação dolorosa.
Os sintomas da paciente levantam suspeita de endometrite, que é confirmada com o exame pélvico realizado no consultório e outros exames complementares. Os mais solicitados são a ultrassonografia transvaginal, a biópsia do endométrio e os laboratoriais de sangue e urina.
No entanto, a endometrite tem tratamento e o casal pode engravidar naturalmente após a sua conclusão. Por ser causada por uma bactéria, antibióticos são receitados para conter a infecção. Os anti-inflamatórios também podem ser administrados para o alívio dos sintomas.
Para os casos mais graves da doença, caracterizados pela formação de abscessos e de aderências na cavidade uterina, o tratamento cirúrgico é o mais indicado. As técnicas mais utilizadas são as cirurgias por videolaparoscopia ou por histeroscopia cirúrgica.
Como a reprodução assistida pode ajudar casais inférteis devido à endometrite?
A endometrite é um dos fatores que podem dificultar a gestação, seja de forma natural, seja por meio da reprodução assistida. Por isso, é recomendado que a paciente finalize o tratamento da doença antes de tentar engravidar.
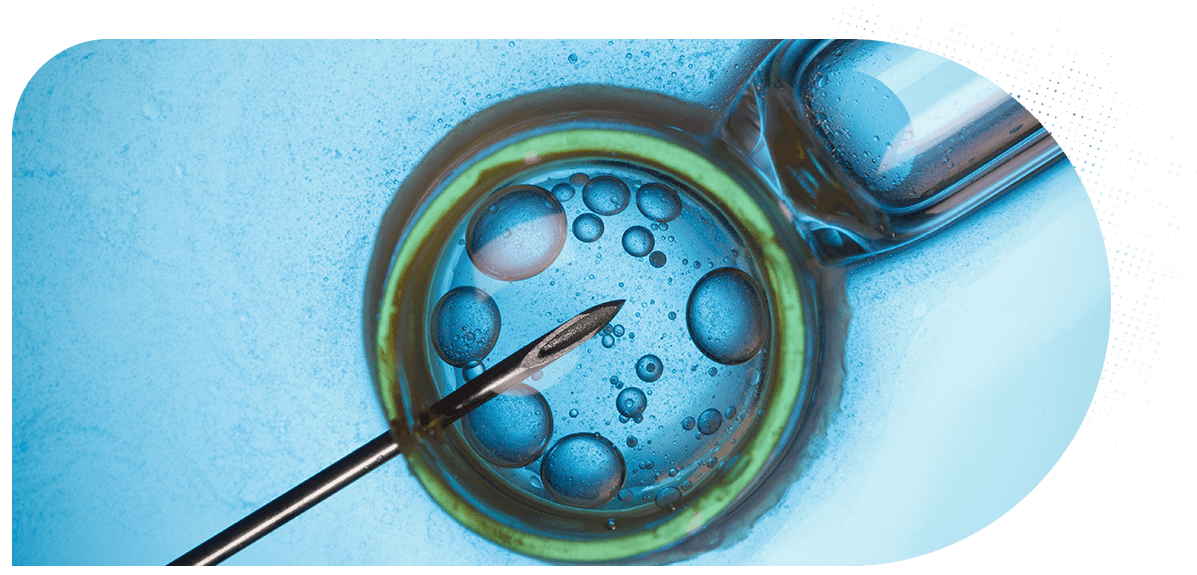
Para os casos de infertilidade por endometrite, a fertilização in vitro (FIV) apresenta os melhores resultados. Além disso, ela é a única que possibilita o uso de ferramentas específicas para avaliar as condições do endométrio antes da transferência embrionária, evitando falhas de implantação e abortamentos.

Dependendo do caso, é importante fazer a pesquisa de endometrite antes do início da reprodução assistida, já que a doença pode provocar falhas de implantação também nesse contexto.
Neste texto, o nosso foco foi mostrar a relação entre essa doença e a infertilidade. Para saber mais detalhes sobre ela, acesse a nossa página sobre a endometrite!
 Elo Medicina| WhatsApp
Elo Medicina| WhatsApp